
高尿酸血症の薬物治療
藏城 雅文 先生
大阪公立大学大学院医学研究科 代謝内分泌病態内科学 講師
高尿酸血症の臨床像
無症候性高尿酸血症では、血清尿酸値が持続的に7.0mg/dLを超えていても痛風関節炎や痛風結節を認めないため、健康診断の血液検査の結果を受けて受診することが多い。あるいは、他の疾患で通院中に、血液検査で血清尿酸値の高値を認める場合もある。高尿酸血症診断の基準値は7.0mg/dLであり、この値は通常、血液中に尿酸が溶解できる濃度である。
高尿酸血症は、女性に比べて男性で多く認められる。1996〜2004年の高尿酸血症の割合を性別、年齢、年度別に比較したところ、男性では30歳代で高尿酸血症の割合が25〜30%に達しており、年々増加傾向にあった。女性においては50歳代、60歳代で3~4%と高く、徐々に上昇していた1)2)。
そのほか、高尿酸血症でよくみられる臨床像としては、肥満が挙げられる(図1、2)1)-4)。内臓脂肪性肥満では、尿酸排泄能が低下し、尿酸が過剰産生されている5)。同時にキサンチン酸化還元酵素活性が高まっている4)。また、腎機能が低下している場合も血清尿酸値が高値になる。なお、高尿酸血症患者の食生活は飲酒のほか、糖質、肉類・魚介類を多く摂取していることが特徴である2)。
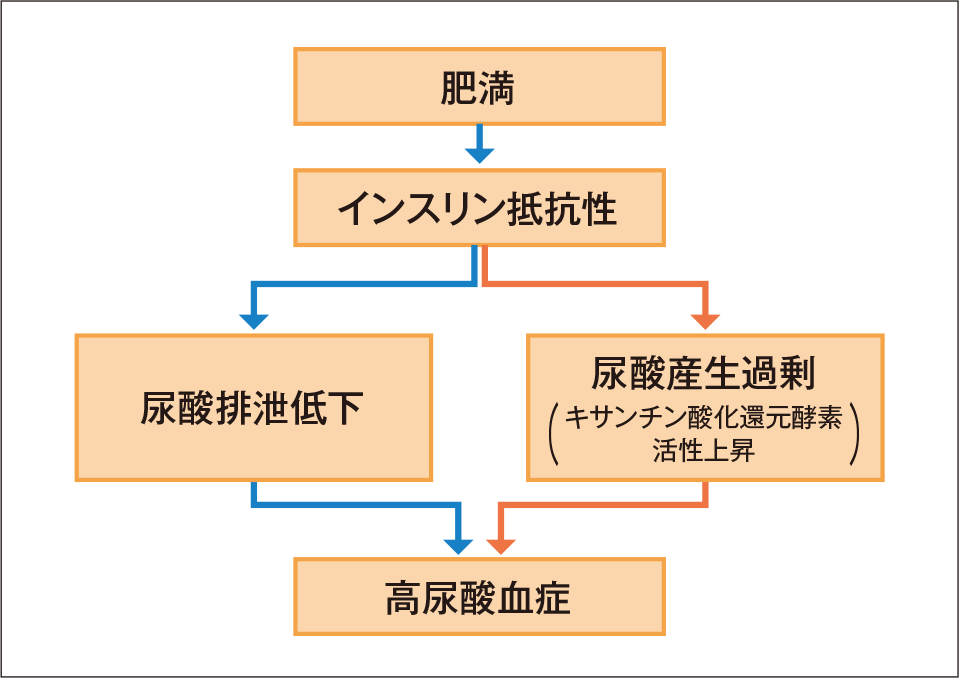
図1
肥満と高尿酸血症との関連
文献1)-4)より作図
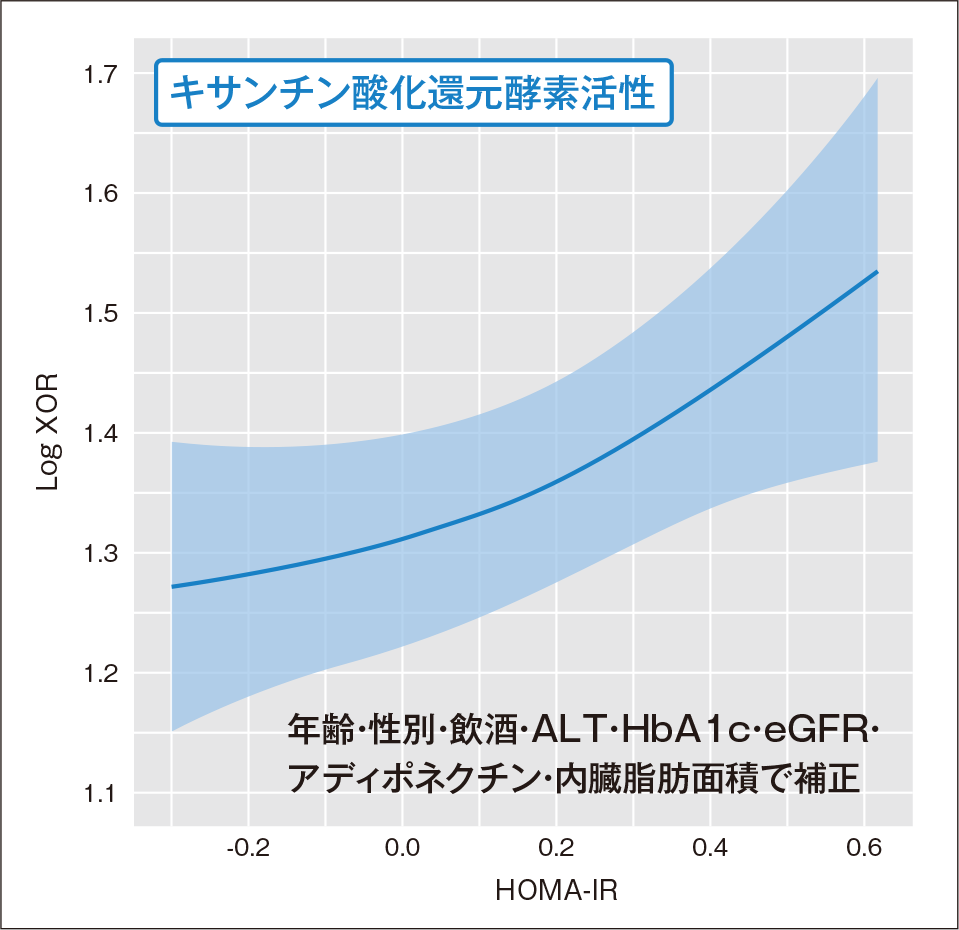
図2
インスリン抵抗性指数(HOMA-IR)と
キサンチン酸化還元酵素活性の相関
実施すべき検査
高尿酸血症の病型には3種類あり、尿中への尿酸排泄量が増加している「腎負荷型」(食事由来のプリン体摂取、生体内のプリン体合成や細胞の崩壊により尿酸プールが増える尿酸産生過剰型および腸管からの尿酸排泄が減少する腎外排泄低下型よりなる)、腎臓からの尿酸排泄が減少する「尿酸排泄低下型」、尿酸産生過剰で、かつ尿酸排泄も低下している「混合型」がある。それぞれの頻度は、「腎負荷型」約10%、「尿酸排泄低下型」約60%、「混合型」約30%である2)。
高尿酸血症を3つの病型に分類するには、蓄尿による24時間法での検査が望ましいが、拘束時間が長く現実的ではないため、外来診療での実施が可能な60分法が開発された。しかしながら、60分間の分割尿を正確に採取するとともに中間時に採血を行い、得られたデータにより尿酸クリアランス、尿中尿酸排泄量を求める必要があるため、この60分法もかなり煩雑である。
そこで、さらに簡便な方法として、随時尿による病型分類が実施されている6)。簡便法では、1回の通常尿を測定すればよい。尿中尿酸値と尿中クレアチニン値の比が0.5未満では「尿酸排泄低下型」、0.5以上では「尿酸産生過剰型」と評価する。ただし、この方法では「混合型」は「尿酸排泄低下型」や「尿酸産生過剰型」の評価区分に混じっているため評価できない、という限界も認識する必要がある。
尿酸降下薬の種類と特徴
高尿酸血症の治療において重要な点は生活指導である。痛風結節の有無や合併症(腎障害、尿路結石、高血圧など)の有無にかかわらず、まずは生活指導を実施し、それでも高尿酸血症が改善されない場合に、尿酸降下薬による薬物治療が考慮される。
高尿酸血症の治療で使用される尿酸降下薬には、尿酸生成抑制薬(プリン型キサンチン酸化還元酵素阻害薬、非プリン型キサンチン酸化還元酵素阻害薬)と尿酸排泄促進薬[非選択的尿酸再吸収阻害薬、選択的尿酸再吸収阻害薬(SURI)]がある(表1)7)。
尿酸生成抑制薬のうち、プリン型キサンチン酸化還元酵素阻害薬は腎機能障害のある患者に投与すると重症薬疹などの副作用の増加が懸念されるため、投与量の減量が必要である。一方、非プリン型キサンチン酸化還元酵素阻害薬は、腎臓のみならず腸管からも排泄されるため、中等度の腎障害を伴う患者までは減量せず、通常用量での投与が可能である7)。
尿酸排泄促進薬(非選択的尿酸再吸収阻害薬、SURI)は、腎臓の近位尿細管に分布している尿酸トランスポーター1(URAT1)を阻害することで、尿酸再吸収を抑制する8)。特にSURIはURAT1への選択性が強く、尿酸排泄に関与する他の尿酸トランスポーター(ABCG2、OAT1、OAT3)に対する阻害作用が弱い8)。

表1
尿酸降下薬の種類と分類
文献7)より引用
薬剤選択のポイント
「尿酸排泄低下型」に尿酸排泄促進薬を投与する場合、投与初期には尿酸排泄量が増大することから、尿路結石予防のための尿路管理が必要である。また、「尿酸産生過剰型」の特徴のある症例に尿酸排泄促進薬を投与する場合も同様に尿路結石のリスクがあることから、水分摂取により尿量を増加させること、尿のアルカリ化を図ることが重要である。
病型分類の見極めが難しい場合は、最初に尿酸生成抑制薬(非プリン型キサンチン酸化還元酵素阻害薬)を処方することが望ましい。特に、肥満の高尿酸血症患者の場合は尿酸の再吸収・生成が多く、尿酸排泄促進薬の投与は尿路結石のリスクを高めるため避けるべきであり、非プリン型キサンチン酸化還元酵素阻害薬を優先して投与しておくのがよいだろう。
尿酸生成抑制薬はキサンチン酸化還元酵素活性を阻害することによって尿酸生成を抑制し血清尿酸値を低下させるが、同時に尿酸生成過程で発生する活性酸素種を減少させることにより酸化ストレスも軽減することが期待される。この酸化ストレスは内皮細胞が産生する一酸化窒素(NO)を不活化するため、各種研究での検討がなされており、非プリン型キサンチン酸化還元酵素阻害薬による合併症や腎などの臓器保護の可能性が示唆されていることからも9)10)、キサンチン酸化還元酵素をブロックすることが大切である。
References
1) 冨田眞佐子,他.痛風と核酸代謝.2006;30:1-5.
2) 日本痛風・核酸代謝学会ガイドライン改訂委員会(編).高尿酸血症・痛風の治療ガイドライン 第3版.東京:診断と治療社;2018.
3) Kurajoh M,et al.Clin Chem Lab Med.2019;58:780-6.
4) Kurajoh M,et al.Int J Endocrinol.2019:1762161.
5) Takahashi S,et al.Metabolism.1997;46:1162-5.
6) 大田祐子,他.痛風と核酸代謝.2011;35:169-74.
7) 日本痛風・核酸代謝学会ガイドライン改訂委員会(編).高尿酸血症・痛風の治療ガイドライン 第3版2022年追補版.東京:診断と治療社;2022.
8) Taniguchi T,et al.J Pharmacol Exp Ther.2019;371:162-70.
9) Ohata K.et al.Eur J Pharmacol.2017;15:88-97.
10) Wada T,et al.Clin Exp Nephrol.2018;22:860-70.



