

痛風の確定診断
痛風は尿酸ナトリウム結晶の沈着という病因が明らかな疾患であり、偏光顕微鏡を用いた関節液の鏡検は痛風診断のゴールドスタンダードである。本邦では、鋭敏色板がアナライザに組み込まれた痛風アナライザ(U-GAN)が診断に用いられていることが多い。診断において他の急性関節炎との鑑別が求められるケースは少なくなく、鏡検と培養により確定診断に持ち込むことが重要となる。そこで今回は、関節液検査も視野に入れた痛風の確定診断のあり方について、本領域のエキスパートに対談いただいた。
痛風患者の背景
横川先生
私からは当院入院中に痛風が診断された30例のデータをご紹介します。まず、性別では男性が87%で年齢は中央値が58.8歳、発作部位は母趾中足趾節(metatarsophalangeal : MTP)関節が予想より少なく40.0%、足首が46.7%、膝が46.7%であり、単関節炎は約半数で残りは複数部位での関節炎でした。つまり、典型的なMTPの単関節炎とは病態が異なるために診断がつかなかった患者さんが手術や心不全などの合併症を機に入院した際、判明したものと思われます。30例のなかには発症から5年以上経過して診断がついた方もいて驚きでした。
井尻先生
興味深いデータですね。一般的に、痛風はMTP関節の発赤・腫脹といわれますから、他の部位では見逃されている可能性があるといえそうです。
痛風の鑑別診断
臨床所見による鑑別
井尻先生
痛風の診断のゴールドスタンダードは偏光顕微鏡による結晶の同定であり、針状の結晶が検出されれば尿酸ナトリウム結晶として確定診断につながります。ただ、日本では欧米のように医師自身が迅速に鏡検をして診断することのできる環境にはありません。そのため、当院でも関節液の鏡検はすべて外注しています。
そこで、どのような臨床症状から痛風を疑うべきかですが、血清尿酸値は急性発作時には正常範囲内、あるいは非発作時より低値となることが多いため、病歴聴取が重要となります。前駆症状や24時間以内に発症した激烈な痛み、そして部位としてはMTP関節に好発しますが、横川先生のお話からはその他の部位や多関節での発症にも留意が必要といえます。
そして痛風の診断では、偽痛風、特に感染性関節炎との鑑別が重要となりますが、まずは臨床所見および検査所見での鑑別点について、表1、2にまとめてみました2)。
また、関節エコー検査を用いれば痛風では特徴的なdouble contour signが確認でき、偽痛風では軟骨内に沈着物(ピロリン酸カルシウム結晶)が認められるという違いがあります3)。穿刺した関節液が濁っていれば痛風以外に偽痛風、感染性関節炎、関節リウマチなどが疑われますが、関節液の白血球数や結晶の有無、培養による起炎菌の同定などから鑑別が可能と考えられます4)。

表1:痛風・偽痛風・感染性関節炎の臨床所見での鑑別点
文献2)より引用

表2:痛風・偽痛風・感染性関節炎の検査所見での鑑別点
WBC:白血球数、CRP:反応性蛋白
文献2)より引用
医原性感染の抑制
井尻先生
痛風と鑑別すべき感染性関節炎の感染経路の1つに、関節内注射による医原性感染の問題があります。参考までに、当院における関節内注射による感染の実情をお示しすると、これまで23年間でヒアルロン酸を約33万回、ステロイドを約1万8,000回投与して、5例で感染が認められました。
関節穿刺後は注射針を抜いた穴から関節液が漏れ出ることは多くの整形外科医が経験していると思いますが、そのような場合、すぐに入浴をすると針穴から細菌が皮下に侵入し、さらには関節腔内へと波及するリスクがあります。
そこで当院では、針の太さ別に入浴禁止時間を設け、糖尿病患者さんにはステロイド注射は行わないといった独自のルールを設けています。皮膚の消毒はそれぞれの消毒薬の注意点を十分に把握し、ヨード系消毒薬,たとえばイソジン®なら細菌の残存時間を考慮して注射まで1分以上の待機時間を設けています。現在、私は関節内注射の消毒に消毒時間がより短い1%クロルヘキシジンアルコールを使用しています。
このように、痛風の鑑別診断や治療のために関節穿刺や関節内注射を行うときに、かえって医原性の感染性関節炎を起こさない注意も大切です。
鑑別の際の留意点
横川先生
当科で偽痛風を疑い関節液検査を行った30例のデータをお伝えしたいと思います5)。穿刺前の診断は、偽痛風は9例、痛風が3例、関節リウマチが13例、乾癬性関節炎が2例、変形性関節症が1例、リウマチ性多発性筋痛症が1例、結晶性関節炎の疑いが1例でした。しかし関節液の鏡検の結果、関節リウマチと診断されている患者さんで偽痛風3例、痛風1例が認められたほか、偽痛風と診断されている患者さんのなかにCrystal-negativeが2例でした。これは変形性膝関節症だった可能性があります。このように、関節液を調べないとわからないことは多くあるのです。
単純X線の軟骨石灰化の有無で偽痛風の診断をすることは避けるべきです。偽痛風で単純X線上に軟骨石灰化が認められることも多く、単純X線は鑑別の決め手とはなり得ません。また、化膿性関節炎と痛風・偽痛風の鑑別も難しいです。痛風・偽痛風ではステロイドの関節注射が非常に有効ですが、化膿性関節炎の可能性が少しでもある場合はステロイドの関節内注射は控えるべきと考えます。一方、過去の関節液検査により結晶が証明されている患者さんで、同じパターンで関節炎が再燃しているのであれば積極的に関節内注射を行って問題ないと思います。
井尻先生
そうですね。偽痛風や痛風なら、ステロイドを使わなくても非ステロイド性抗炎症薬(non-steroidal anti- inflammatory drugs:NSAIDs)や坐薬によって1~2日で治まってきますから、慌てる必要はないと思います。患者さんが強い痛み止めを打ってほしいと要望しても、関節液が濁っている場合は打たないほうがよいと認識すべきでしょう。
光学顕微鏡を用いた関節液検査の工夫
井尻先生
今の横川先生のお話からも、痛風の確定診断には関節液検査が重要であると認識できました。ただ、わが国では偏光顕微鏡の普及が進んでいません。その状況についてはどのようにお考えですか。
横川先生
おっしゃるように、偏光顕微鏡(図1)の普及は進んでいませんが、U-GANという偏光板と鋭敏色板を組み合わせた装置を用いている病院が多いようです。通常の光学顕微鏡にU-GANを用いれば、複屈折性を有する結晶を偏光顕微鏡とほぼ同じように観察することができます。しかし、偏光なしで観察しても、形状のみで多くの場合は診断することが可能です。たとえば、尿酸ナトリウム結晶なら(図2A)長い針状の結晶が容易に観察できますし、ピロリン酸カルシウム結晶(図2B)の場合は平行六面体・棹状の結晶が観察されます。ですので、臨床医の先生方にはまずはお近くにある光学顕微鏡を用いた鏡検から始めることをお勧めしています。
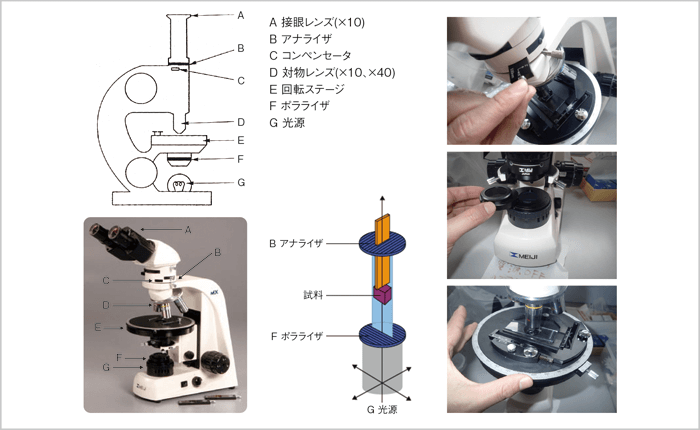
図1:偏光顕微鏡の概念図(左上)・偏光顕微鏡の写真(左下)・偏光顕微鏡の原理(中央)・コンぺンセータ(右上)・ポラライザ(右中央)・回転ステージ(右下)
横川直人.高尿酸血症と痛風.2018;26:25-31.より引用
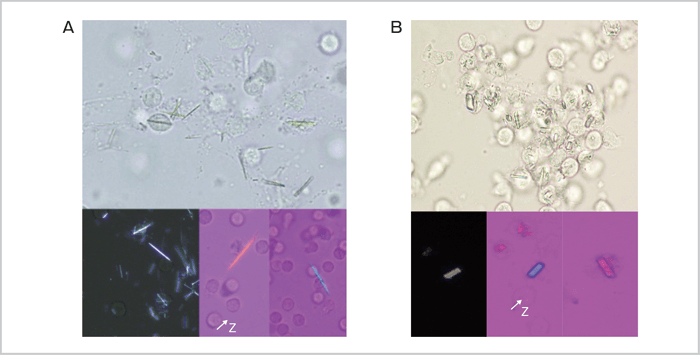
図2:尿酸ナトリウム結晶(A)、ピロリン酸カルシウム結晶(B)
いずれも左下が暗視野、右下がコンペンセータの補正による観察。
横川先生 提供
井尻先生
それは参考になるお話を伺いました。では、光学顕微鏡があれば針状の結晶を診て痛風と診断して問題ないということですね。
横川先生
いわゆる偏光顕微鏡にこだわる必要はありません。欧州リウマチ学会は光学顕微鏡の使用でも結晶の観察ができることを強調しています。米国リウマチ学会はOne drop assessmentといって医師が関節液を一滴垂らしてすぐに鏡検することを強調しています。関節液の一滴診断の手技については、動画(https://www.youtube.com/watch?v=ztbOqmixXj0)をご覧になっていただければと思います。
検査科では、普段使っている顕微鏡でU-GANなどの偏光板と鋭敏色板を用いて観察するのでもよいと思います。私達の研究では、遠心分離後の沈渣をU-GANで検査科がみた結果と私達が偏光顕微鏡で一滴診断をした結果は完全に一致しました5)。 炎症が乏しい検体では、遠心分離をした後の沈渣を観察すると結晶はみやすくなります。
痛風確定診断における諸問題
井尻先生
日本では令和4年度診療報酬改定により、結晶性関節炎の疑いがある患者さんに偏光顕微鏡を用いた関節液検査を実施した場合に50点の算定が可能となりました。痛風は比較的短期間で再発をくりかえす例がありますが、仮に4週後に再発した場合、同月に再び関節液検査を行うのか、その点はいかがでしょうか。
横川先生
初発時に結晶が確認できていれば、再発時は確認をしなくてもよいと私は思います。カルテに記載するときは結晶が確認できた場合のみ確定診断とし、結晶を確認せずに臨床診断する場合は「痛風の疑い」あるいは「偽痛風の疑い」と記載すべきです。
井尻先生
また、日本においては関節液の鏡検は医師の依頼で検査技師が実施していることがほとんどであり、その習熟度によっては検出感度が低くなることが想定されます。特に当院のようなクリニックでは外注に頼らざるを得ず、外注先の鏡検手技の標準化は大きな問題と捉えていますが、横川先生はどのようにお考えですか。
横川先生
おっしゃるとおり、検体の観察までの時間や技師の習熟度が検出感度に影響する可能性はありますが、外注の検査結果は信頼していただいてよいと思われます。大切なのは、臨床判断と異なる場合に違うタイミングでもう一度検査を行うことかと思います。
井尻先生
また、尿酸ナトリウム結晶の検索には他にも画像検査の手法があります。単純X線検査では特徴的所見が認められることはほとんどなく、むしろ鑑別診断における役割が大きいですが、ほかにエコー、Dual Energy CT(DECT)などを用いることも可能です。これらのモダリティの有用性についてはいかがでしょうか。
横川先生
クリニックにおいては、痛風のポイント・オブ・ケア検査として関節エコーを用いる施設が増えているようですが、われわれのデータでは結晶が証明された30例中16例で関節エコーを実施して、Double contour signがみえたのは7例のみでした。エコーは侵襲がなく診断がつく点ではきわめて有用ですが、判断が難しい場合があります。手技的にも鏡検のほうが簡便だと思います。
井尻先生
なるほど。痛風を疑う症状のオッズ比として、痛風結節が7.29、エコーのDouble contour signで7.23と同等に高いとする報告がありますが6)、横川先生のお話をお聞きすると関節エコーでの確定診断は難しい気がしますね。また、非侵襲的という点ではDECTも有用といわれていますが、尿酸ナトリウム結晶の検出についてはいかがでしょうか。
横川先生
DECTは実施可能な施設がきわめて限られています。また、被爆なく複数の箇所をすぐに評価できる意味でも関節エコーのほうが優れているといえます。
さいごに
井尻先生
本日は横川先生から痛風の確定診断について、さまざまな観点から興味深いお話を伺うことができました。本日の対談を振り返り、最後に読者の先生へのメッセージをお願いします。
横川先生
痛風も偽痛風も、これまで結晶の同定をせずに臨床診断されることが多かったと思います。しかし、令和4年度診療報酬改定で関節液検査が保険収載され、痛風・偽痛風の確定診断に対する意識が高まったと思います。この機会に、院内でも院外でもまずは検査ができる体制を整えていただくことが重要と思います。
井尻先生
そうですね。われわれクリニックの場合は、訴訟の問題などもあって慎重にならざるを得ない側面もあり、第三者の目を通して確定診断につなげたいという思いもあります。せっかく保険収載に漕ぎつけたわけですから、多くの痛風診療に携わる先生方が安心して確定診断ができるよう、全国的に鏡検の普及を促していくことが喫緊の課題であると思います。
本日はどうもありがとうございました。
横川先生
こちらこそ、ありがとうございました。
References
1)箱田雅之,他.痛風と尿酸・核酸.2020;44:33-9.
2)井尻慎一郎.医事新報.2022;5105:32-8.
3)Thiele RG,et al.Rheumatology(Oxford).2007;46:1116-21.
4)井尻慎一郎.【トラブル対策】関節内注射の合併症対策.東京:日本医事新報社;2020.
5)Kise T,et al.Modern Rheumatology.2023(in press)
6)Common Diseases Up to date.東京:南山堂;2022.




井尻先生
本日は、「痛風の確定診断」をテーマに、関節液検査に精通する横川先生とともに対談を行いたいと思います。
はじめに、わが国の痛風の疫学にふれますと、まず近年のレセプトデータをもとにした痛風有病率において男性は1%台で徐々に増加を続けています1)。年代別痛風患者通院率については、男性は60歳代でピークを迎え、女性は閉経を迎える50歳代以降に急増する傾向がみてとれます1)。当院でも、この数年の総患者数に占める痛風患者さんの割合は1%前後で推移しており、レセプトデータによる有病率と大差がない印象を受けます。年代については、当院のデータは男女含めたものですが、60歳代に加え40歳代も目立つことが特徴となっています。
次に、横川先生のご施設の痛風患者さんの背景についてご紹介ください。